Ten artykuł jest częścią naszego specjalnego wydania z maja 2020 r. Pobierz cały numer tutaj.
Relacja
Catinean A, Neag AM, Nita A, Buzea M, Buzoianu AD.bakcylspp. Zarodniki – obiecująca opcja leczenia pacjentów z zespołem jelita drażliwego.Składniki odżywcze. 2019;11(9):1968.
Cel
Celem tego badania było porównanie rifaksyminy, po której podawano dietę nutraceutyczną lub niskofermentowalną dietę oligosacharydową, disacharydową, monosacharydową i poliolową (FODMAP) z samą terapią probiotyczną na bazie zarodników (MegaSporeBiotic) u pacjentów z zespołem jelita drażliwego (IBS) bez zaparć.
Projekt
Nieślepe, prospektywne, randomizowane, kontrolowane badanie kliniczne. Uczestnicy zostali losowo podzieleni na 3 grupy:
- G1, bei dem die Teilnehmer eine 10-tägige Kur mit Rifaximin (1.200 mg) erhielten, gefolgt von einer 24-tägigen Kur mit einem nutrazeutischen Inhaltsstoff Bifidobacterium longum W11, lösliche Ballaststoffe und Vitamine B1B2B6und B12.
- G2, bei dem die Teilnehmer einen 34-tägigen Kurs erhielten Bazillus spp probiotisch (Bacillus licheniformis, Bacillus indicus HU36™, Bacillus subtilis HU58™, Bacillus clausii, Bacillus coagulansalle von der Marke MegaSporeBiotic).
- G3, bei dem die Teilnehmer eine 10-tägige Behandlung mit Rifaximin (1.200 mg) erhielten, gefolgt von einer 24-tägigen Low-FODMAP-Diät.
Naukowcy uzyskali pomiary wyników na początku badania, w dniu 10. (dla grup G1 i G3), dniu 34. i dniu 60.
Uczestnik
Do badania włączono 90 pacjentów z zespołem jelita drażliwego bez zaparć, w oparciu o kryteria rzymskie III. Pacjenci byli w wieku od 18 do 75 lat i mieli prawidłową kolonoskopię w ciągu ostatnich 5 lat, wyniki krwi w granicach wartości referencyjnych i prawidłową kalprotektynę w kale. Z badania wykluczono pacjentów z udokumentowaną alergią pokarmową, nietolerancją glutenu lub celiakią, cukrzycą, chorobą tarczycy, chorobą zapalną jelit lub inną chorobą organiczną, zaburzeniami odżywiania (anoreksja lub bulimia), przyjmującymi probiotyki 1 miesiąc przed badaniem, antybiotykoterapią w ciągu ostatnich 6 miesięcy lub stosującą określone diety.
Oceniono parametry badania
Naukowcy oceniali pacjentów na podstawie skali nasilenia IBS (IBS-SS), jakości życia pacjentów z IBS (IBS-QL) i testu czucia objętości odbytu.
Kluczowe spostrzeżenia
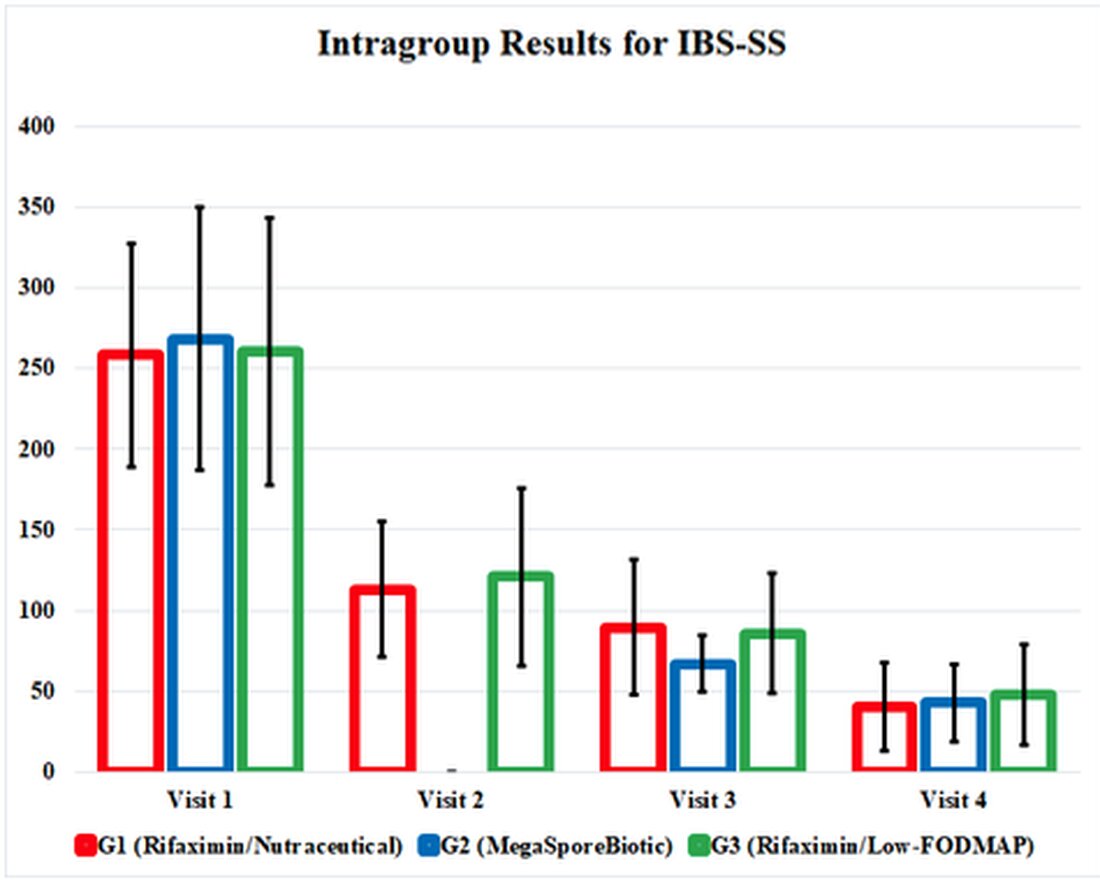
IBS-SS poprawiło się w każdym aspekcie wyników dla G1, G2 i G3 i, co ciekawe, poprawiło się równie pod koniec badania. W grupie MegaSporeBiotic, G2, zaobserwowano wcześniejszą poprawę objawów podczas wizyty 3 (dzień 34). W każdej grupie poprawiły się także wyniki w zakresie jakości życia i badania czucia objętości odbytnicy, przy czym wyniki były podobne w każdej grupie.
Implikacje praktyczne
Zespół jelita drażliwego jest częstym zaburzeniem dotykającym około 10% populacji, przy czym występują znaczne luki w niezawodnych i opłacalnych strategiach leczenia.1Nasza wiedza na temat patofizjologii szybko się poszerza dzięki biologii systemowej. Obecnie proponowany model obejmuje złożoną sieć dysfunkcji mikroflory jelitowej, zmienionej przepuszczalności jelit, zmienionej motoryki, aktywacji komórek odpornościowych przewodu pokarmowego (GI), nadwrażliwości trzewnej i nieprawidłowych interakcji jelita-mózg.2Ryfaksymina po raz pierwszy pojawiła się jako skuteczna metoda leczenia zmian w mikroflorze przewodu pokarmowego w 2011 r. w badaniu TARGET, które ostatecznie doprowadziło do zatwierdzenia przez FDA rifaksyminy do leczenia IBS przebiegającego z biegunką w 2015 r.3Celem tego badania jest wykazanie, że terapia nieantybiotykowa poprzez zmianę mikrobiomu za pomocą probiotyku na bazie zarodników może być również skuteczna w leczeniu IBS przebiegającego z biegunką (IBS-D).
Jednym z najbardziej ekscytujących aspektów tego badania jest opłacalność probiotyków na bazie zarodników w porównaniu z rifaksyminą.
Badanie to zawiera kilka istotnych ograniczeń, z których wiele autorzy uznają. Należą do nich: brak zaślepienia i placebo, objawy raczej umiarkowane niż ciężkie na początku badania, brak badania oddechowego w kierunku przerostu bakteryjnego jelita cienkiego (SIBO) oraz stosowanie kryteriów rzymskich III zamiast rzymskich IV. Naukowcy wykorzystali Rzym III, ponieważ badanie rozpoczęło się przed Rzymem IV, a autorzy zauważają, że 90% uczestników również spełniło nowe kryteria.
Istnieją dodatkowe ograniczenia, które nie zostały omówione przez autorów. Pierwszą i być może najważniejszą jest to, że grupa leczona rifaksyminą była leczona niedostatecznie, zarówno pod względem dawki, jak i czasu trwania leczenia. Obecnie ogólnie przyjęta dawka rifaksyminy w leczeniu IBS-D wynosi 550 mg 3 razy na dobę (całkowita dawka dobowa 1650 mg) przez 14 dni.4W tym badaniu stosowano łącznie 1200 mg na dobę przez 10 dni, co stanowi 52% dawki skutecznej. Prowadzi to do znacznego odchylenia wyników w porównaniu z interwencją probiotyczną opartą na zarodnikach.
Udoskonalone pomiary wyników mogłyby wzmocnić to badanie. Po pierwsze, autorzy zastosowali test czucia objętości odbytnicy na początku badania i podczas każdej wizyty. Test ten jest inwazyjny, niewygodny i ma niewielkie poparcie w literaturze jako miara wyniku IBS-D.5Zamiast testu czucia objętości odbytu, nieinwazyjny 3-godzinny test oddechowy z laktulozą usprawniłby projekt badania. Umożliwiłoby to autorom włączenie wyłącznie pacjentów z SIBO lub stratyfikację osób odpowiadających na leczenie w każdej grupie terapeutycznej w oparciu o status SIBO. Rezaie i in. odkryli, że pacjenci z dodatnim wynikiem testu oddechowego na laktulozę w kierunku SIBO reagowali znacznie lepiej na terapię rifaksyminą niż pacjenci z IBS-D z prawidłowym testem oddechowym.6Włączenie do tego badania 3-godzinnego testu oddechowego z laktulozą wyjaśniłoby, którzy pacjenci są najlepszymi kandydatami do leczenia probiotykami opartymi na zarodnikach w porównaniu z terapią rifaksyminą.
Zastosowanie 2 grup terapeutycznych (dieta rifaksyminy/niskiej zawartości FODMAP w porównaniu z probiotykiem na bazie zarodników) lub 2 grup terapeutycznych i grupy placebo poprawiłoby przejrzystość wyników. Zaślepienie mogłoby wyeliminować kolejne źródło uprzedzeń; Nie da się jednak zaślepić żywienia terapeutycznego na zwykłe odżywianie i stanowi to ciągłe wyzwanie w badaniach nad żywieniem.
Skutki interwencji terapeutycznych w tym badaniu ukryto w zagmatwanych i uciążliwych tabelach, dlatego podkreśliłem pozytywne wyniki na grafice ilustrującej wyniki badania. Poniższa grafika przedstawia wyniki badania i pokazuje, jak skuteczne są te terapie w porównaniu ze sobą. Podkreśla to również fakt, że poprawa we wszystkich 3 grupach terapeutycznych trwała nawet po przerwaniu interwencji podczas wizyty 3 (dzień 34).
Jednym z najbardziej ekscytujących aspektów tego badania jest opłacalność probiotyków na bazie zarodników w porównaniu z rifaksyminą. Dawka rifaksyminy zastosowana w tym badaniu kosztuje około 1300 dolarów, a zalecana dawka jest bliższa 2000 dolarów. Ochrona ubezpieczeniowa często wymaga wielokrotnych niepowodzeń leczenia i uprzedniej zgody, jeśli leczenie w ogóle jest objęte ubezpieczeniem. Dawka i czas trwania probiotyku na bazie zarodników użytego w tym badaniu kosztują 55 dolarów. Stanowi to znaczącą zaletę terapii probiotycznej opartej na zarodnikach. Autorzy nie zgłosili żadnych skutków ubocznych ani rezygnacji uczestników, dlatego trudno jest uwzględnić te czynniki we wskaźniku opłacalności.
Należy również zauważyć, że wyniki były podobne w przypadku terapii probiotycznej opartej na zarodnikach w porównaniu z grupą leczoną dietą o niskiej zawartości FODMAP. Wykazano, że dieta o niskiej zawartości FODMAP jest skuteczną strategią żywieniową w leczeniu IBS-D.7Chociaż posiadanie skutecznego narzędzia żywieniowego w przypadku IBS jest ekscytujące, dieta ta jest bardzo restrykcyjna i ma dalekosiężne skutki psychospołeczne i odżywcze.8Z mojego doświadczenia wynika, że dieta low FODMAP jest dietą bardziej stresującą w porównaniu do innych, być może nawet bardziej restrykcyjnych diet, ponieważ wybory żywieniowe nie są intuicyjne. Pacjenci muszą stale korzystać z ulotek i aplikacji, dlatego muszą zachować szczególną czujność, aby skutecznie przestrzegać tej diety. Pod tym względem probiotykoterapia oparta na zarodnikach oferuje znaczną przewagę.
Wniosek
Chociaż badanie to ma kilka problemów metodologicznych, które wprowadzają błąd, ważne jest, aby przyznać, że wyniki tego badania poprawiają naszą wiedzę na temat możliwości leczenia IBS-D. Terapia probiotyczna oparta na zarodnikach, stosowana jako samodzielna terapia, wiązała się z poprawą nasilenia IBS, jakości życia i czucia objętości odbytnicy porównywalną do terapii rifaksyminą, po której następowała dieta o niskiej zawartości FODMAP lub terapia probiotyczna. Po przerwaniu leczenia objawy nadal ulegały poprawie w przypadku wszystkich 3 interwencji, o czym świadczy poprawa punktacji nasilenia IBS w 60. dniu w porównaniu z 34. dniem po przerwaniu leczenia. Najbardziej znaczącym błędem w badaniu była niewystarczająca do leczenia dawka rifaksyminy. Niemniej jednak terapia probiotyczna oparta na zarodnikach oferuje znacznie prostsze leczenie za mniej niż 5% kosztu rifaksyminy. Konieczne są dalsze badania, zanim można będzie stwierdzić, że terapia probiotyczna oparta na zarodnikach jest tak samo skuteczna jak rifaksymina, ale z pewnością można ją wziąć pod uwagę przy wyborze opcji leczenia pacjentów z IBS-D.

 Suche
Suche
 Mein Konto
Mein Konto